Encuentra aquí la versión en pdf
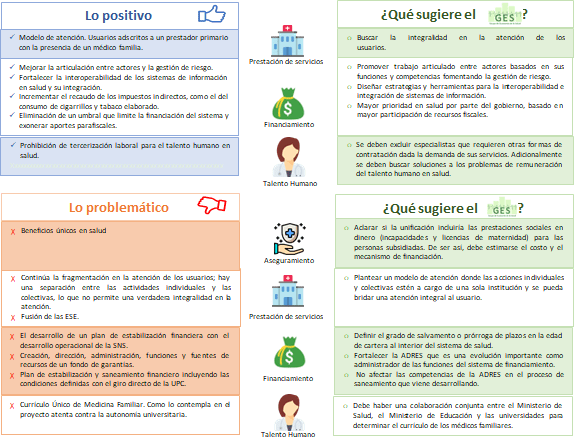
Figura 1. Lectura crítica del proyecto de ley 010 de 2020
Fuente: Elaboración GES con base en proyecto de ley 010 de 2020 (modificación marzo 2021)
Decía Montesquieu que “las leyes inútiles debilitan a las necesarias”. Esto puede suceder con la propuesta de reforma a la salud (proyecto de ley 010 de 2020), iniciativa suscrita por unos 90 congresistas e impulsada por el partido político que ingresó al ejecutivo para dar oxígeno a la debilitada gobernabilidad. Además de ocupar el Ministerio de Salud y Protección Social, este partido puso una propuesta de reforma en la agenda legislativa, sin una discusión previa con actores del sistema de salud y carente de un buen sustento técnico y jurídico.
Desde el 2 de diciembre de 2020 se dio a conocer la ponencia presentada a las comisiones séptimas del Senado y la Cámara de Representantes, para adelantar en el Congreso de la República el primer debate del proyecto de ley 010 sobre reforma al sistema de salud. Debido a la alteración de la firma de uno de los congresistas, esta ponencia fue retirada y el 9 de marzo de 2021 se radicó un nuevo texto. Aunque desde septiembre de 2020 el gobierno al congreso mensaje de urgencia para tramitar este proyecto, aún a comienzos de abril de 2021 no se había realizado el primer debate.
Lo anterior da cuenta de la débil gobernabilidad de la que goza el gobierno, quien no es atendido por el Congreso para el trámite urgente del proyecto, y de la falta de rigor del congreso para seguir la forma en los procedimientos y para el sustento técnico y jurídico que demanda un proyecto de ley, de manera especial este que abarca la complejidad del sistema de salud.
En este Observador el GES se realiza una revisión del proyecto de ley 010, centrando la atención en las modificaciones presentadas en el texto radicado en el marzo de 2021. Se abordarán los aspectos más relevantes relacionados con el aseguramiento, la financiación y la prestación de servicios. Adicionalmente, se analizan los contenidos relacionados con la seguridad y la emergencia sanitarias, y el talento humano.
El proyecto original
El proyecto de ley 010 fue presentado en julio de 2020 con la firma de unos 90 congresistas pertenecientes a los partidos políticos afines al gobierno, y estuvo enmarcado en el ingreso de Cambio Radical a la coalición oficial, lo que incluyó el nombramiento de un ministro de salud presentado por este partido.
Como lo menciona el proyecto, este busca “realizar ajustes al Sistema General de Seguridad Salud –SGSSS – en el marco del Sistema de Salud, desarrollar la Ley 1751 de 2015 y dictar medidas orientadas a su sostenibilidad”. Invocando el derecho a la salud y “las circunstancias y los apremios particulares que ha impuesto la pandemia”, el gobierno pidió trámite de urgencia a este proyecto el 23 de septiembre de 2020, pero no fue muy claro en qué medida se buscaba subsanar las debilidades que ha develado la situación actual y tampoco el vínculo directo con la Ley Estatutaria de Salud.
En sus doce capítulos y sesenta y ocho artículos, el proyecto inicial toca elementos sustanciales del sistema de salud. Aunque se precisan cambios sobre el estado de cosas, en el texto predominan declaraciones generales, aparentemente neutrales frente a la estructura y el funcionamiento del sistema, que bien pueden ser parte de la normatividad vigente o podrían adoptarse o reglamentarse mediante el ejercicio regulatorio en cabeza del ministerio. Queda pues la sensación en gran parte del texto que no se daría lugar a reformas propiamente dichas o incluso a novedades normativas.
¿En qué cambió el proyecto original?
En la ponencia para el primer debate se evidenció que varias de las críticas expuestas desde cuando se conoció el texto del proyecto tenían fundamento, lo que deja ver cómo en el Congreso se presentan iniciativas de ley sin una revisión del marco jurídico ni un análisis de conveniencia o de discusión previa con actores claves. En la exposición de motivos del nuevo proyecto se presentan unas consideraciones técnicas, basadas en la revisión de algunos estudios relativos a temas relevantes del sistema de salud, lo que no se había hecho explícito anteriormente. En cuanto al contenido, se propone eliminar 23 artículos y adicionar 20, de modo que el proyecto de ley quedaría con diez capítulos y 65 artículos.
En los demás artículos se realizan modificaciones principalmente de forma y se precisa su alcance. El alto porcentaje de artículos eliminados (34%), uno de cada tres de los iniciales, refuerza la idea de una pobre preparación del proyecto. Entre los argumentos para eliminar artículos sobresale que “su alcance ya se encuentra reglamentado, “no imprime valor a la normatividad vigente”, o peor aún, que “es inconstitucional”. Se destaca además la importancia del debate con actores del sistema, aduciendo también que “diversos actores han sugerido que se eliminen pues solo son anuncios que además ya se encuentran en otras leyes”
En cuanto a los artículos nuevos, sobresalen trece que hacen parte de un capítulo nuevo sobre seguridad y emergencia sanitarias, el cual no estaba incluido en la ponencia de diciembre de 2020. En este caso, se nota la premura por incluir temas derivados de la pandemia, en buena medida acogiendo varias normas expedidas al amparo de regímenes de excepción, y en otros casos con textos que hacen parte de la normativa vigente. De manera que para tratar este tema con seriedad y de cara al futuro, es importante recoger las lecciones de un año de pandemia y contrastar con la normativa vigente, de manera especial la Ley 9ª. de 1979 y sus normas complementarias, y producir así un nuevo Código Sanitario.
Los principales temas en el proyecto de ley
Aseguramiento
El aseguramiento pasó de ocupar un lugar destacado en el proyecto de ley 010, con 9 de los 68 artículos en la propuesta inicial, a tener 5 de los 65 artículos de la modificación radicada en el mes de marzo de 2021.
En la modificación al proyecto se incluye un artículo relacionado con la función de aseguramiento propiamente dicha, que no aporta nada diferente a lo que se reglamentó desde la Ley 100 de 1993 y que en la Ley 1122 de 2007 quedó claramente establecida en cabeza de las EPS. Con relación a esto, dentro de las modificaciones, se encuentra la eliminación del artículo que hacía referencia al cambio de denominación legal de EPS a aseguradora en salud (AS). Esto es procedente porque si bien las EPS no tienen la denominación legal de aseguradoras, el artículo 14 de la Ley 1122 establece que las EPS actúan como aseguradoras en todo lo relacionado con el Plan de Beneficios en Salud (PBS). Por esto se les reconocen unas cuotas de administración, una prima (Unidad de Pago por Capitación, UPC), esto último reglamentado por el artículo 182 de la Ley 100.
También se deja de lado lo referente a la depuración de EPS, mecanismo que contribuiría a lograr una mejor gestión dentro del sistema. No obstante, con el fortalecimiento institucional de la Superintendencia Nacional de Salud, la entidad puede realizar un mayor seguimiento a la gestión de las EPS, multarlas, colocarlas bajo vigilancia especial o liquidarlas haciendo uso de las herramientas jurídicas que le brindan las leyes 1949, 1955 y 1966 de 2019. Por otra parte, al analizar la distribución del total de afiliados según la información de SISPRO a marzo de 2021, se encuentra que en el sistema operan 40 EPS y el 82% del total de afiliados al régimen contributivo y subsidiado (47.698.486) se concentra en 14 de ellas. Por régimen, se encuentra que en el régimen contributivo el 90% del total de afiliados (23.727.202) se concentra en 8 EPS, mientras que en el régimen subsidiado el 80% de los afiliados (23.971.284) se concentra en 13 EPS.
En cuanto al régimen único de salud, el proyecto original planteaba la unificación de los regímenes contributivo y subsidiado en un régimen único de salud, “con beneficios equivalentes para toda la población”. En la modificación al proyecto se hace alusión a “beneficios únicos en salud” y la igualación de la UPC, además, se eliminan los parágrafos que hacían referencia a las coberturas mínimas que debían garantizar los regímenes de excepción y al derecho a la libre elección de los afiliados a estos regímenes, permitiendo que se trasladaran al régimen único del SGSSS. Sobre la unificación de los regímenes, al estar próximos a la cobertura universal en el aseguramiento y haber hecho realidad la igualación del
plan de beneficios desde hace varios años, resulta apropiado reconocer la unificación de ambos regímenes, pero sin necesidad de mencionar régimen alguno en adelante y referirse siempre al sistema. La diferencia estaría en la forma como la persona se incorpora o mantiene su afiliación, si mediante la cotización o el subsidio.
Ahora bien, considerando que todas las personas se encuentren afiliadas al sistema de salud, quedaría por resolver varios asuntos en la discusión para dejarlos explícitos en la nueva ley. Primero, aclarar si la unificación propuesta va más allá de los beneficios en cuanto a prestación de servicios, como ya sucede, y en tal caso cubriría también prestaciones en dinero para las personas subsidiadas, como las incapacidades y licencias de maternidad que se sugiere en el proyecto. De ser así, debería estimarse el costo y el mecanismo de financiación, además de considerar la conveniencia de conceder beneficios económicos a la población subsidiada con recursos de salud.
Segundo, es necesario definir las obligaciones y mecanismos a desarrollar en las EPS para la afiliación de la población, independientemente de su condición de cotizante o subsidiada, y en consecuencia no establecer límites para tener un porcentaje determinado de cada población. Y tercero, tal vez el tema más sensible y complejo para hacer realidad esta unificación, es que es necesario decidir si se mantendría alguna regla sobre contratación de las EPS con la red pública, y cuál sería esta regla que en la Ley 1122 se había fijado en el 60% para las EPS del régimen subsidiado.
Con relación a los componentes de la UPC, no hay una modificación de fondo, se realiza un ajuste en el título y se mantiene la idea de un componente fijo y uno variable. En cuanto a este componente, se adicionan los aspectos que se tendrán en cuenta para definir dicho componente. Pero que lo más importante debe ser una revisión del cálculo para aproximarla mejor al riesgo.
Por otra parte, se eliminan los artículos que hacían referencia a la contribución solidaria y al gasto de administración. El primero, fue eliminado porque su alcance ya estaba reglamentado, y el segundo porque no se presentó el sustento técnico suficiente que justificará el porcentaje del 8% y no un valor diferente.
Finalmente, el artículo que hacia alusión a la territorialización del aseguramiento, fue reubicado y cambia el nombre a “regionalización del aseguramiento”; además, se ajusta la redacción para darle claridad a los roles, competencias y requisitos a cumplir por parte de las EAPB en el marco de su funcionamiento en las regiones.
La prestación de servicios
Este capítulo replica modelos y procedimientos que han sido planteados en el país, pero que no han funcionado. Se resaltan varios aspectos que traerían resultados positivos, como es la presencia del médico familiar en el prestador primario, la implementación de redes integradas de servicios de salud o la regionalización, aspectos muy necesarios y reiterativos, pero se presenta ambigüedad en lo referente a su materialización.
La regionalización de la prestación de servicios de salud presente en el artículo 34, como está planteada, no garantiza el acceso a los servicios de salud para las personas que están en zonas dispersas y de difícil acceso.
En cuanto a las redes integrales de servicios, este es un tema recurrente en varias leyes como la 1122 de 2007; 1438 de 2011; 1751 de 2015 y 1753 de 2015, así como en la Resolución 429 de 2016 que adoptó la Política de Atención Integral en Salud (PAIS), la cual se materializaba mediante el Modelo Integral de Atención en Salud (MIAS) posteriormente remplazado por el Modelo de Acción Integral Territorial (MAITE); hasta el momento no se han visto resultados ni su correcta implementación. La cuestión es ¿Cómo concretarlo, cómo hacerlo realidad?
En el artículo 36, que corresponde a la definición de Prestador Primario, se establece que estas instituciones deben contar con el apoyo de un especialista en medicina familiar. Pero ¿Como se garantizará la disponibilidad de esas especialidades en todos los territorios dada la oferta del país?. A pesar de que en el capítulo de talento humano se tienen estas consideraciones, representan grandes desafíos en la implementación. Este artículo también contempla condiciones de capacidad instalada para los prestadores primarios, lo que implica incurrir en costos adicionales para garantizar la prestación; sin embargo, en el artículo 43 se menciona fortalecer las redes primarias de las Empresas Sociales del Estado (ESE).
Se recogen iniciativas importantes que datan de tiempo atrás, como la posibilidad de integración estructural o funcional, lo que debería ser parte de un plan nacional, las tipologías y redes. En lo referente al proceso de integración de las ESE, en la Ley 1966 de 2019 se contemplan aspectos que se pretenden implementar a lo referente a este tema, relacionado con los criterios, principios, objetivos y la metodología aplicable a la materialización de la reorganización de la red pública. Por otro lado, se menciona que, si en la venta de servicios por condiciones del mercado no se logra financiar la prestación de servicios de salud, las ESE podrán recibir subsidio a la oferta, sin embargo, esto ya está contemplado en la Ley 715 de 2001 modificada por el artículo 235 de la Ley 1955 de 2019.
Financiamiento y sostenibilidad
En este capítulo, aunque algunos artículos fueron retirados del proyecto inicial, se evidencia que hay temas pendientes que conlleven a una reforma integral del sistema del financiamiento. Aunque algunos precisan cambios no hay impactos estructurales. No es claro cómo se puede mejorar la baja articulación entre actores y la gestión de riesgos en salud, además cómo esto se alinea con la estabilización y el fortalecimiento del aseguramiento. Adicional, aunque es evidente la falta de la interoperabilidad de los sistemas de información en salud y su necesidad de integrarlos, no hay un camino claro para superar este problema.
Por consiguiente, el plan de estabilización financiero propuesto no tienen cambios relacionados a lo desarrollado en el sistema actual, mucho menos la necesidad de la participación en el desarrollo operacional por parte de la Superintendencia Nacional de Salud (SNS), pues esto se encontraba definido y puede llevar a confusiones como un nuevo salvamiento o prórroga de plazos en la edad de cartera al interior del sistema de salud. Por su parte la propuesta de saneamiento financiero del sistema tiende a afectar las competencias de la ADRES en tal proceso, incluyendo las condiciones definidas con el giro directo de la UPC. En este sentido, el mismo Ministerio de Hacienda y Crédito Público definió que esta figura ya está prevista en otros marcos regulatorios que han dictado las mismas disposiciones sobre la materia.
Respecto al fondo de garantía propuesto mediante los artículos 55 al 58 de la propuesta inicial, relacionado con la creación, dirección, administración, funciones y fuentes de recursos de un fondo de garantías, parece volver al inicio del sistema de salud. Adicionalmente la ADRES, que es una evolución importante como administradora de las funciones del financiamiento, implicaría un retroceso con impacto sustancial de los logros alcanzado en componentes de la propuesta modificada. Simplemente se reenumeran, se precian las funciones y se ajusta la redacción. Estos artículos se mantienen en la propuesta modificada, simplemente se reenumeran, se precian las funciones y se ajusta la redacción.
Por otro lado, la propuesta tiene la necesidad de fortalecer el recaudo desde los impuestos indirectos tales como el del consumo de cigarrillos y tabaco elaborado, pues es evidente que si bien en los últimos años se han incrementado estos impuestos, éste sigue siendo bajo en comparación con estándares internacionales, lo cual marca la necesidad de fortalecerlos. Estos artículos fueron eliminados en la propuesta modificada a partir de considerar que eran inconstitucionales pues no es posible tramitar una ley con origen en el Senado que genere o modifique tributos.
Con relación a la eliminación de un umbral que límite la financiación del sistema y exonerar aportes parafiscales, se basó en que los recursos no son suficientes y el desequilibrio financiero del régimen contributivo (RC) se tradujera en una mayor necesidad de recursos vía Presupuesto General de la Nación (PGN). El primero es reenumerado y redactado con precisión, mientras que el otro es eliminado por ser inconstitucional por la razón que se expuso atrás. Es importante eliminar el umbral que limite la financiación del sistema, al igual que exonerar los aportes, pero es más preciso y fundamental dejar la dependencia de recursos parafiscales que se afectan con las distorsiones del mercado laboral y transitar, como lo propuso la Ley 1607 de 2012, hacia una mayor participación de los recursos fiscales.
Seguridad sanitaria y emergencia sanitaria
Este es un nuevo capítulo introducido al proyecto inicial, y a la luz de la pandemia parece pertinente pues se establecen acciones que pretenden intervenir en situaciones similares a las vividas actualmente con la pandemia del covid-19 para dar un manejo óptimo y garantizar la atención a la población. Sin embargo, es necesario un análisis juicioso para definir alcance y actualizar normas como el Código Sanitario.
En este aparatado se pueden destacar los artículos 13 y 14 sobre capacidad nacional para la producción y acceso a principios activos, medicamentos y tecnologías en salud y la fabricación de tecnologías de salud. Estos artículos se establecen con el fin de garantizar la seguridad sanitaria y contar con los insumos necesarios en medio de una emergencia sanitaria. Con estas medidas aparentemente se construirá capacidad nacional para la producción y el acceso a medicamentos y tecnologías, lo que no solo podría traer ventajas en caso de una emergencia en cuanto a la atención de los usuarios, también podría contribuir a la disminución de costos dentro del sistema de salud.
Con respecto al artículo 12, sobre la comisión intersectorial, se encuentra que el 83% de los miembros de la comisión de salud pública harían parte de esta comisión (Decreto 859 de 2014). Adicionalmente, se resalta que en esta comisión no se considera la ciudadanía, ni la comunidad científica, aunque deja claro que se podrán incluir más miembros que se consideren pertinentes.
Talento Humano
En este apartado no se evidencian cambios sustanciales que mejoren las condiciones de los trabajadores de la salud, no mejora el acceso a los servicios de salud ni la condición financiera de clínicas y hospitales donde se pueda identificar la garantía del cumplimiento efectivo a la relación contractuales. No se toca el tema de los pagos del salario al personal ni se mejoran las condiciones de estos profesionales.
El artículo 48, sobre el sistema de información para la planificación y formulación del talento humano, no plantea aportes relevantes, pues actualmente se cuenta con una política de talento humano en salud (julio 10 de 2018) y un observatorio que contempla elementos relacionado en este artículo.
Sobre los incentivos a la formación y práctica de las especialidades en salud familiar y comunitaria y medicina familiar, presente en el artículo 51, se identifica que puede generar sobrecostos en la prestación de servicios de salud, especialmente en el nivel primario. No es clara la concepción de la especialidad de medicina familiar o la formación de estos especialistas. Se debe considerar qué es una especialidad y se estaría desvirtualizando su rigurosidad de la formación. Adicionalmente, la masiva formación de estos médicos familiares estaría trasladando la oferta de servicios de salud a este campo, poniendo en riesgo la oferta de otras especialidades necesarias.
En el proyecto inicial había un capítulo sobre dignificación del talento humano, pero fue suprimido. Se reconoce que hay un problema con la tercerización en el sector, pero de acuerdo con la oferta de algunos profesionales y especialidades es necesario que sean servicios tercerizados. Además, se debe considerar que una contratación o vinculación laboral representa un incremento en los costos derivado las prestaciones laborales, lo que lleva a considerar la situación financiera del sector.
Conclusiones
Una reforma a la salud es necesaria para el país y debe recoger de manera especial las lecciones de un año de pandemia.
Pero una reforma debe consultar a los actores del sistema de salud, abordar problemas estructurales y definir con claridad los aportes de una nueva norma para el propósito de mejorar la salud de la población y garantizar el goce del derecho a la salud.
El proyecto de ley 010 dista de ser una propuesta integral, no resuelve problemas centrales ni contribuye a mejorar la gobernanza del sistema de salud.
Entre los vacíos del proyecto continúa la ausencia de consideraciones sobre la gobernanza y el entramado institucional del sistema. Se mantiene la confusión que se genera a partir de la mención del sistema general de seguridad social en salud, creado en la Ley 100 de 1993, y del sistema de salud, pues en el texto se diferencian y ambos seguirían coexistiendo, a lo que se suma la enunciación de unas funciones que no tienen el mismo nivel en tanto funciones esenciales del sistema.
Es necesario adelantar un debate amplio, bien documentado y de cara al futuro, sin matrículas políticas y consultando siempre a los actores del sistema de salud y a la ciudadanía.
Referencias
Proyecto de Ley 010 de 2020 “Por medio de la cual se dictan disposiciones orientadas a garantizar el Derecho Fundamental a la Salud dentro del Sistema General de Seguridad Social, de conformidad con la Ley 1751 de 2015, y la sostenibilidad del Sistema de Salud”. Versión modificada marzo 2021.
Autores: Jairo Humberto Restrepo Zea, Lina Casas Bustamante, Juan José Espinal Piedrahita, Lesny Dahiana Palacios Romaña.
Las ideas y opiniones aquí expresadas sólo comprometen al GES o a sus autores cuando sean artículos firmados

