Encuentra aquí la versión en pdf
Fuente: realización propia con base en Frenk 2014.
Presentación
En Colombia existe una percepción generalizada en torno a la idea de que el Plan de Beneficios en Salud –PBS– contiene pocos servicios para atender las necesidades de la población en materia de salud bucodental. Contrario a este pensamiento, como se muestra en el estudio “Cobertura y costos de salud bucal en el plan de beneficios”, realizado por el GES en convenio con la Secretaría de Salud de Medellín en 20171, el PBS ofrece una amplia gama de prestaciones para tratar y prevenir las enfermedades bucodentales. En efecto, entre el total de servicios de salud bucal disponibles en el país, según los Códigos Únicos de Procedimiento en Salud –CUPS–, el 89% de estos servicios hacen parte del PBS.
Inclusión de los servicios de odontología en el PBS
El Sistema General de Seguridad Social en Salud, creado mediante la Ley 100 de 1993, contempló desde su inicio los procedimientos y actividades para la prevención y la salud bucodental (Resolución 5261 de 1994). El plan inicial, el Plan Obligatorio de Salud –POS–, correspondía a los servicios que recibían los afiliados al Instituto de Seguros Sociales –ISS–.
Entre las actualizaciones que se han hecho desde entonces al PBS se destacan las realizadas en los años 2000, 2001, 2015 y 2016, que corresponden a: la inclusión de la topicación de flúor en barniz, las obturaciones temporales y prótesis mucosoportadas totales para personas con ingresos inferiores a dos salarios mínimos mensuales. Contario a esto, se han hecho explícitas algunas exclusiones, como los injertos aloplásticos cerámicos y metálicos, y el cubrimiento en operatoria dental de máximo tres superficies en un mismo diente.
Ahora bien, pese a las promesas del PBS, existen algunos reparos acerca de sus cambios y del reconocimiento que del mismo se tiene por parte de la población, de los profesionales de la salud y de las propias instituciones. Es así como, con el paso del tiempo, se presenta una brecha creciente en cuanto a las tecnologías que ofrece el plan y las dinámicas en el mercado, lo cual ahonda la creencia sobre lo precario del plan en cuanto a salud bucal. Por ejemplo, si bien todas las personas afiliadas pueden acceder a tratamiento de caries, es posible que las condiciones de atención, en cuanto a materiales, oportunidad y calidad, resulten inferiores en una EPS frente a las que ofrece la odontología particular.
El PBS incluye los siguientes grupos de servicios de odontología: consultas de urgencia, general y especializada; servicios de promoción y prevención como control de placa bacteriana y control mecánico de placa, aplicación de flúor y sellantes; servicios de operatoria como calzas, tratamientos de conductos, cirugía oral y maxilofacial, exodoncia, obturaciones y periodoncia; servicios de radiología, odontopediatría, ortopedia y rehabilitación oral, y la inserción, adaptación y control de prótesis dentales mucosoportadas totales.
Cobertura y ruta de atención
Según la Encuesta Nacional de Calidad de Vida (ENCV) de 2017, el 55,6% de los colombianos asistieron a consulta odontológica por prevención al menos una vez en el año. No obstante, esta cifra corresponde tanto al acceso a servicios del sistema como a los particulares, de modo que la cobertura del sistema de salud, esto es, los servicios demandados por la población a sus EPS, es más baja. Por ejemplo, según información del Ministerio de Salud y Protección Social, la cobertura de las EPS en consulta odontológica fue de 23,6% en 2013.
De manera similar a como sucede en el país, en una ciudad como Medellín la cobertura en servicios odontológicos es muy baja. De acuerdo con los Registros Individuales de Prestaciones de Servicios de Salud –RIPS–, la cobertura promedio entre los afiliados de la ciudad apenas habría llegado al 10% en 2015, destacándose con mayor cobertura las EPS Coomeva (22%) y SURA (17%) (ver gráfico 1).
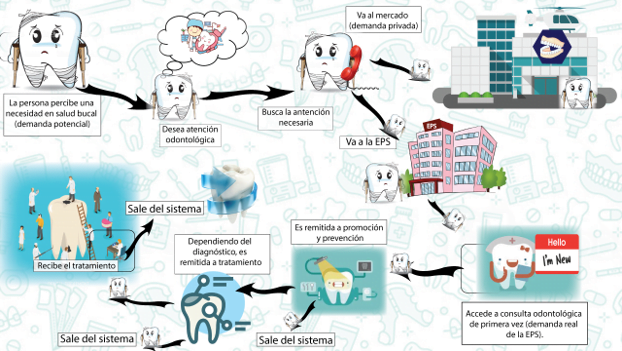
La ruta de atención en odontología que puede seguir un afiliado al sistema de salud se ilustra en el Esquema 1. Para demandar un servicio, la persona primero debe percibir la necesidad, bien porque tiene alguna molestia o porque mediante la prevención puede mantener o mejorar su salud bucodental. A continuación, la persona manifiesta el deseo de recibir la atención y emprende la búsqueda, para lo cual escoge entre acudir a un establecimiento privado o a los servicios de su EPS. Si la persona decide ir al prestador asignado por la EPS debe pasar primero por una valoración mediante consulta de primera vez, seguido de la consulta con higienista (promoción y prevención), para finalmente recibir el tratamiento según la enfermedad que se haya diagnosticado.
¿Por qué la gente no usa los servicios de las EPS?
Teniendo en cuenta la ruta de atención, la baja cobertura podría explicarse debido a que la persona no percibe la necesidad de demandar los servicios odontológicos, o percibiendo dicha necesidad no busca la atención, o bien, que no quiere hacerlo en la EPS y prefiere pagar a un particular. La demanda de los servicios particulares parece reforzarse por la creencia de que el PBS no incluye los servicios para cubrir las necesidades o por la creencia de que los servicios en la EPS son malos.
Percepción de los actores del sistema
Mediante una serie de entrevistas con representantes de seis de EPS de la ciudad de Medellín, realizadas en el marco de proyecto del GES y la Secretaría de Salud de Medellín, se conoció la opinión de estos actores respecto al PBS. Aunque las opiniones son variadas en cuanto a cómo se ha transformado el plan en términos de los servicios odontológicos, concuerdan en que este es generoso y cubre servicios para tratar la mayoría de las enfermedades bucodentales. Sin embargo hay una discrepancia en cuanto a los cambios del mismo, su avance tecnológico y la inclusión o no de tratamientos como la cirugía ortognática.
Frente a la evolución de las inclusiones, algunos consideran que se han incluido muchos procedimientos nuevos y otros consideran que han sido pocas las modificaciones al plan. Sin embargo, todos concuerdan en que la inclusión más destacada es la de la prótesis total. Asimismo, se señala que debido al desconocimiento que tienen los usuarios sobre los servicios, la prestación o no de algunos procedimientos ha quedado a merced de la interpretación que las EPS realizan sobre la norma, lo que ha impedido el acceso a servicios que ya están incluidos. Además, consideran que el sector requiere un documento de referencia que permita identificar con precisión la condición de cobertura o exclusión de servicios odontológicos, o en su lugar poder contar con una lista explícita de servicios no cubiertos.
En cuanto a la presión por nuevas tecnologías, los entrevistados señalaron que no se han presentado grandes cambios en los servicios incluidos en el plan. También comentaron que los servicios no incluidos son demandados por los usuarios por la vía de la acción de tutela, del Comité Técnico Científico y actualmente por Mi Prescripción (Mipres).
Finalmente en cuanto a cobertura, las EPS coinciden en que es baja. Las explicaciones que dan a este hecho son diversas, algunas en torno a cuestiones culturales y otras en torno a los recursos. Para elevar dicha cobertura consideran que es necesario aumentar los recursos con el fin de fortalecer las estrategias de demanda inducida mediante los programas de promoción y prevención, además de mejorar la calidad de la información que circula entre EPS e IPS.

Fuente: Ministerio de Salud y Protección Social. SISPRO e Informe al Congreso de 2018.
Notas: a) La UPC contributiva y subsidiada corresponde al gasto percápita según Informe del Ministerio de 2018; b) Para los regímenes especiales se considera una UPC de 2,2 veces la UPC contributiva.
“Entre 2014 y 2017 el comportamiento de la afiliación y la cobertura ha presentado dos momentos diferenciables; un crecimiento del número de registros de afiliados seguido de una corrección en el crecimiento de la afiliación, explicada por la intervención de las fuentes de información para mejorar su confiabilidad. Este proceso de depuración hace que las cifras de aseguramiento en salud a nivel nacional sean cada vez más precisas y confiables <…> La información del DANE que se usa para el cálculo de la cobertura, tiene como denominador las proyecciones poblacionales, las cuales son un producto de un ejercicio con técnicas estadísticas y demográficas, que tiene como base el censo de población llevado a cabo en 2005. La realización del censo en curso debe dar una base de población más precisa que permita mejorar la estimación” (subrayado de los autores).
Lo que se destina para financiar la cobertura
Teniendo en cuenta los registros administrativos, que como se ha visto resultan muy similares a las estimaciones realizadas a partir de estudios poblacionales, el país asigna recursos públicos para financiar la atención en salud, en particular de quienes están afiliados a una EPS, mediante el Reconocimiento de la unidad de pago por capitación (UPC). En el Informe del Ministerio de 2018 se da cuenta de un gasto de $38,3 billones, entre los cuales se suman $854.000 millones destinados a población no afiliada y no se tienen en cuenta los regímenes especiales. En el cuadro se presenta un estimado del gasto para 2018.
Las implicaciones de las cifras del Censo
Las cifras del censo anunciadas por el DANE generan un “descuadre” y ponen en duda las que se han usado en los últimos años. Lo más preocupante, estas cifras sugieren que los recursos destinados a financiar el sistema de salud, al igual que los resultados en materia de cobertura, resultan superiores por el simple hecho de modificar el denominador por uno menor al que se usaba.
En el caso de la población, como se muestra en el infográfico, si se calcula la diferencia entre los registros de aseguramiento a octubre de 2018 y los resultados preliminares del censo nacional, se obtiene una discrepancia de millón y medio de personas. Es como si estas personas no hubieran participado del censo, o si bien están registradas en el sistema debe aclararse su situación real: ¿han fallecido? ¿están en el exterior? ¿están doblemente contabilizadas? ¿hay fraudes en los registros?
A partir del contexto nacional, es muy probable que las discrepancias varíen a nivel territorial. A manera de ilustración, en la gráfica se presenta una comparación para cinco ciudades. Aunque en todos
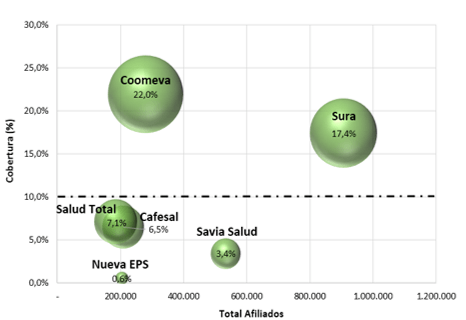
Gráfico 1. Cobertura de servicios de salud bucal por EPS, Medellín 2015
Fuente: RIPS del Ministerio de Salud y Protección Social, 2015. Cálculos propios.

- “No estamos satisfechos con el nivel de cobertura, falta elevar la cobertura en los grupos de riesgo, pero hay un fondo económico de las IPS: para aumentar cobertura necesitan más recursos, como talento humano”
- “La cobertura que se alcanza en SB es baja. Faltan estrategias para fortalecer la cobertura. Además el servicio de odontología es demandado primordialmente como medida curativa (alivio del dolor) y no preventiva”
- “La cobertura es baja, es necesario fortalecer las estrategias de demanda inducida”
Conclusiones
El PBS contiene el 89% de los CUPS de salud bucal, con pequeños cambios a lo largo del tiempo pero con una brecha creciente frente a los servicios ofrecidos en el mercado, lo cual ahonda la percepción sobre el bajo contenido del plan.
Persiste un desconocimiento por parte de usuarios y prestadores sobre los servicios de odontología cubiertos por el PBS. Incluso, el reconocimiento de ciertos procedimientos puede ser objeto de la interpretación sobre la norma por parte de algunas EPS.}
La cobertura en salud bucal es significativamente baja, lo cual puede ser explicado por la baja necesidad percibida y por una percepción generalizada entre usuarios, prestadores y aseguradores sobre la escasa cobertura del PBS o la baja calidad de los servicios. Puede haber una mayor preferencia por servicios particulares, especialmente entre personas de ingresos medios y altos. Todo esto implica el reto de brindar información y por varios medios para incidir sobre la valoración de la salud bucal y la importancia de acceder a los servicios.

Referencia
Restrepo JH, Castro P, Casas L, Betancur E, Martínez E, López M, Rangel V, Moreno C. Informe de investigación: “Cobertura y costos de los servicios de salud bucal en el plan de beneficios” Proyecto: “Análisis de la suficiencia de la UPC para servicios de salud bucal”. Medellín, 2018. [Available from:
https://www.medellin.gov.co/irj/go/km/docs/pccdesign/medellin/Temas/Salud_0/Programas/Shared%20Content/Salud%20Bucal/Informe%20final%20salud%20bucal.pdf
Elaboración y edición de textos
Jairo Humberto Restrepo y Carolina Moreno López
Ilustraciones y diagramación
Mateo Londoño Castaño
Las ideas y opiniones aquí expresadas sólo comprometen
al GES o a sus autores cuando sean artículos firmados.

